心血管病低侵襲治療センター(患者様へ)
センター長ご挨拶
心血管病低侵襲治療センター設立のご挨拶
2021年10月1日より鹿児島大学病院に「心血管病低侵襲治療センター」を開設いたしました。心臓の手術というと “怖い” “長い入院” “一度心臓を止めて手術をする” “大きな傷跡が残る” といったネガティブなイメージが付きまとい、手術をしなければならない方々が手術を受けない・受けられないことにより、亡くなられたり、呼吸困難などにより著しい行動制限が加わる例を多数見てきました。近年の医療の進歩により、心臓手術・治療の領域でも“低侵襲”・“短期入院”・“早期回復”といったキーワードで新しい治療技術が次々と導入されています。この技術革新によって、今まで侵襲的な治療に耐えられないだろうとして対処療法に頼らざるを得なかった高齢者や合併症を有する患者さんやお子様方にも根治術の門戸が開かれました。
今までは鹿児島県下で受けることができる低侵襲治療には限りがあったことから、鹿児島県民の皆様には近県にわざわざ低侵襲治療を受けに行っていただくこととなり、不便と多大なご負担を強いていたばかりか、治療そのものを断念せざるを得ない状況となっていました。鹿児島県唯一の大学病院であり、“鹿児島県医療の最後の砦”の役割を担っている鹿児島大学病院として、このような状況を打開するために5‐6年前より準備をして、現在行われているほとんどのカテーテル治療の施設基準を取得しました。
また2021年4月より鹿児島大学心臓血管外科学に曽我欣治教授が赴任されました。曽我教授は小切開低侵襲心臓手術(MICS)を数多く手がけられており、以前から行われていた大動脈瘤に対するステントグラフト内挿術と合わせて内科・外科ともに低侵襲治療を集約的に行う体制が整いました。各々のカテーテル治療や手術には適応基準が決められているため、すべての患者さんがこれらの治療を享受できるわけではありませんが、心血管病低侵襲治療センターでは“患者さんの早期社会復帰・リスク軽減のために最善の低侵襲治療を提供する”ことをモットーとして医療を提供してまいりたいと思います。
詳しい内容はパンフレットやホームページ内をご覧ください。またかかりつけの先生方にも情報提供をさせていただいておりますので、かかりつけの先生方を通じて鹿児島大学病院心血管病低侵襲治療センターの受診・セカンドピニオンなどでお気軽にご相談いただければ幸いと存じます。鹿児島県民の皆様の健康回復・維持のために心血管病低侵襲治療センターが一翼を担うことができることを熱望し、また鋭意努力してまいりたいと思っております。
鹿児島大学病院心血管病低侵襲治療センター長大石 充

こんな症状でお困りではないですか

当センターで行う心疾患低侵襲治療
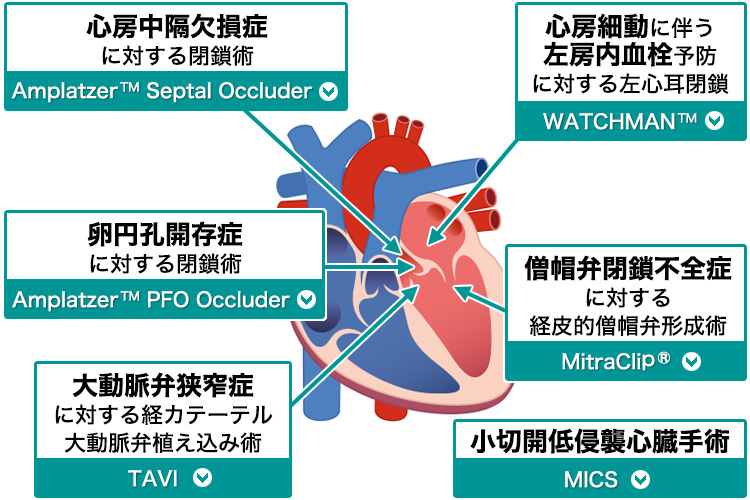
当センターで行う血管疾患低侵襲治療
心房中隔欠損症に対する閉鎖術(Amplatzer™ Septal Occluder)
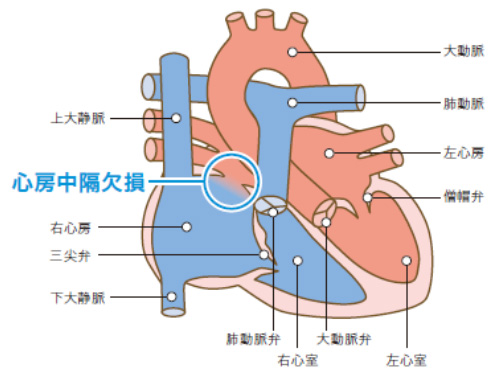
心房中隔欠損症(ASD)とは
病態
心房中隔欠損症(ASD)とは、右心房と左心房の間の心房中隔という壁に穴(欠損孔)があいている先天的な心臓病です。左心房から右心房に血液が流れ込み、右心房や肺動脈を流れる血流量が増加しています。
ASDは先天性心疾患の45%を占め、成人で発見される先天性心疾患の中でも多く、約2:1で女性に多い傾向があります。欠損孔の部位によりASDの種類が分類されており二次孔欠損が最多で、ほかに一次孔欠損、静脈洞欠損、冠静脈洞欠損があります。
画像提供:Abbott社
自覚症状
若年では無症状のことも多く、学校検診で偶然発見されることも多い病気です。しかし加齢とともに不整脈、心不全、肺高血圧を起こすことがあり、息切れ、運動時の呼吸困難、動悸などの自覚症状が出ることがあります。
予後
心房中隔欠損症を治療しないまま過ごすと、加齢にともなって心房細動(不整脈)、肺高血圧、心不全など、様々な臨床問題が発現してくると多くの臨床研究で指摘されています。心房細動が発現してしまうと、それ以降に心房中隔欠損症を閉鎖しても心房細動は消失せず、脳梗塞の危険性は減少しないとも言われています。
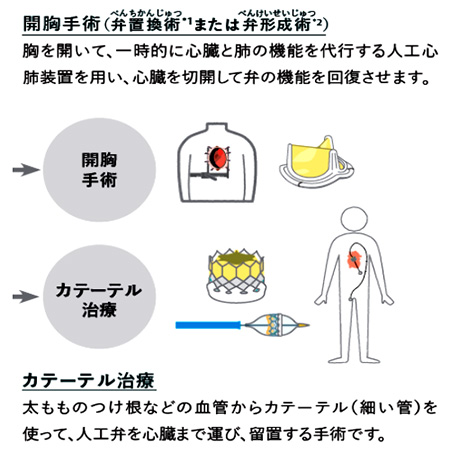
経皮的心房中隔欠損閉鎖術について
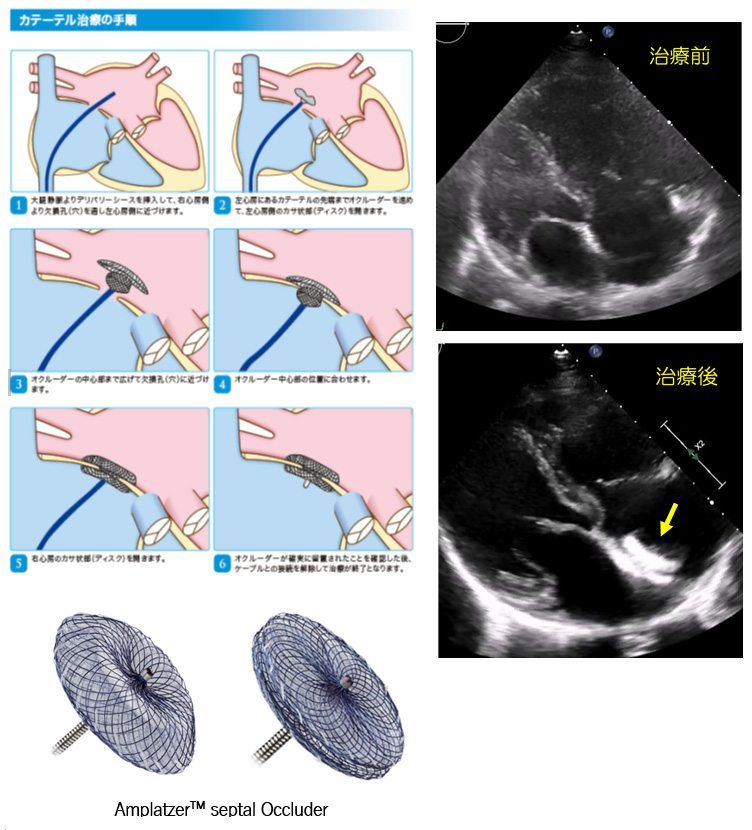
方法(手技)
治療は血管造影が行える治療室で行い、X線透視装置、超音波心エコー装置(経食道心エコー又は心腔内エコー)で心臓を観察し、心電図モニターを用いて心拍数など術中の全身管理を行い、全身麻酔又は局所麻酔下で行われます。検査用カテーテルを大腿静脈から挿入し下大静脈を通って心臓まで進めます。心房中隔欠損孔に合わせる様に2枚のディスクで左房と右房の両側から挟み込んで欠損孔を閉鎖します。
画像提供:Abbott社
適応基準
右心系の拡大を生じるような有意な短絡を認める場合は、不整脈、運動耐容能の低下、肺高血圧症の進行、三尖弁逆流の進行、心不全の発症などを予防する目的で、症状がなくてもASD 閉鎖術がすすめられます。また、欠損孔の大きさにかかわらず、ASD による奇異性塞栓症発症例または体位変換性低酸素血症が証明された患者さんもASD 閉鎖術が推奨されています。重症の肺高血圧症を合併している場合などはASD閉鎖術について十分な検討が必要です。
カテーテル治療の進歩により、二次孔欠損型では多くの場合、経皮的心房中隔欠損閉鎖術が可能となっています。デバイス閉鎖術は安全性も高く、現在では二次孔欠損型はデバイス閉鎖術が第一選択となっています。しかし、二次孔欠損でも欠損孔の周りに縁が充分ない場合、欠損孔が大き過ぎる場合はデバイス閉鎖術の適応がありません。
予想される入院期間
入院は1週間程度です。退院後は日常生活が可能ですが、閉鎖栓が心臓内で安定するまでの約1か月間は運動を避ける必要があります。また、閉鎖栓への血栓形成予防のため治療後最低6か月間は抗血小板薬服用が必要です。退院後は経過観察のために定期的に外来受診していただきます。
従来の治療法との比較
従来から行われてきた外科手術では全身麻酔の下で心臓を止めて手術を行うため、人工心肺装置を使用します。手術は胸骨を切開し心臓を開いて右房と左房の欠損部を繊維布などで閉鎖します。外科的治療は昔から行われており十分実績のある治療法となっています。また、外科医が直接欠損孔を直視して閉鎖します。
この外科手術と比較して、経皮的心房中隔欠損症閉鎖術は、
- 身体への負担が少ない
- 人工心肺を使用しない
- 美容面でのメリット(胸部に手術痕が残らない)
- 入院期間が短い
といったメリットがあり低侵襲です。
卵円孔開存症に対する閉鎖術(Amplatzer™ PFO Occluder)
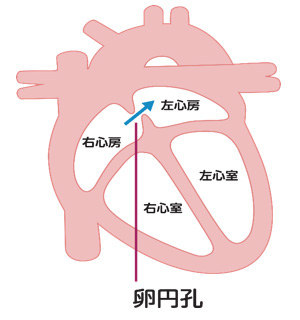
卵円孔開存症とは
病態
卵円孔は、右心房と左心房の壁(心房中隔)に空いている穴のことで、通常胎生期(お母さんのお腹にいる時)は開存して、生後2-3日で自然閉鎖します。しかし、健常者の約25%は自然閉鎖が起こらず卵円孔開存(PFO)として小さな裂孔が残存します。
卵円孔が開存していても症状がなく問題となることはありません。しかし、稀にこの小さな裂孔を通して、足などの静脈にできた血栓が、右心房から左心房に流れ、その血栓が脳梗塞の原因となる事があります(奇異性塞栓症)。潜因性脳梗塞の中には、この奇異性塞栓症が原因となっている場合があります。
画像提供:Abbott社
自覚症状
卵円孔開存自体で症状が出現することはありませんが、まれに卵円孔を介して脳梗塞(奇異性塞栓症)を発症する事があります。
予後
脳梗塞の約25%は原因不明とされていますが、そのうち卵円孔開存等の右左シャントを介して右心系の血栓が左心系へ流入して発症すると考えられるものを奇異性脳塞栓症といいます。症例の積み重ねにより、奇異性塞栓症を起こしやすいPFOの形態も判明してきており、その様なPFOは奇異性脳塞栓の再発を起こす可能性があります。
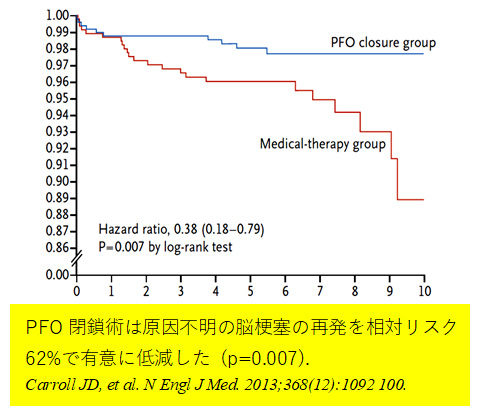
このような症例に対する再発予防について、明確な有効性を示す治療法はこれまで確立していませんでしたが、近年、卵円孔開存を有する潜因性脳梗塞の再発予防において、経皮的卵円孔開存閉鎖術の有効性と安全性が示されました。
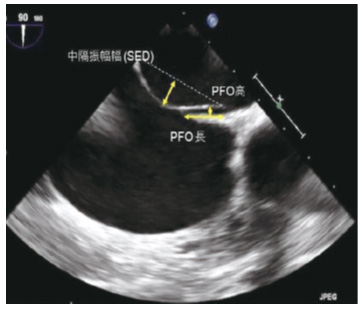
経皮的卵円孔開存閉鎖術について
方法(手技)
カテーテルによるPFO閉鎖治療では、真ん中が金属の軸でつながった2枚のディスク(オクルーダー(閉鎖栓)と言います)を右心房と左心房をまたいでPFOを挟むようはめ込み、心房中隔の隙間をふさぎます。ディスクを心臓に運ぶためのカテーテルは脚の付け根の血管(大腿静脈)から挿入され、心臓に到達します。ディスクは当初筒状にたたまれた状態でカテーテルの中に納まっていますが、カテーテルを心臓の中まで到達させたのちに、傘のようにして開きます。ディスクが心臓内に留置され卵円孔をふさいだことを確認した後に、カテーテルは体外に抜いて治療が完了します。手技は全身麻酔もしくは局所麻酔のもとで行われます。多くの場合治療は1時間程度で終了します。
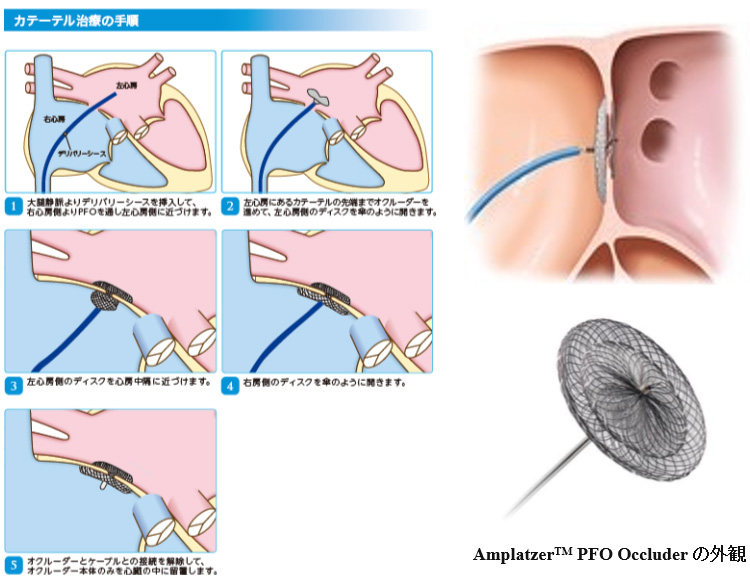
画像提供:Abbott社
適応基準
卵円孔開存閉鎖術が理論上有効であるのは卵円孔開存を介した奇異性脳塞栓症です。そのため卵円孔開存が潜因性脳梗塞の原因となっているのか十分な検討が必要となります。よって本治療は、脳卒中専門医と循環器専門医により慎重に診断された奇異性脳塞栓症の確診例、およびその疑い例に対して実施が検討されます。その他、奇異性塞栓を起こしやすい卵円孔開存の形態が報告されており、リスクが高い卵円孔開存や抗血栓療法中に脳梗塞を発症した場合に治療が推奨されています。
予想される入院期間
入院期間は約1週間です。術後は抗血栓療法を一定期間継続していただきます。
個々の患者様に応じて脳卒中専門医と循環器専門医で協議して抗血栓療法中止時期に関しても検討します。
従来の治療法との比較
脳梗塞急性期には、脳につまった血栓を溶かすための治療が検討されます。血栓溶解療法やカテーテルにより脳血栓を回収してくる方法(血栓回収)などがあります。また、1度脳梗塞を起こした人は、再発予防のために血液をサラサラにする薬(抗血栓薬)を服用します。
しかし、これらの治療は奇異性脳塞栓の原因となる卵円孔開存症に対しての治療ではないため、脳梗塞を繰り返す可能性があります。カテーテルによる卵円孔開存閉鎖を行うことで根本的な原因を解除でき、脳梗塞の再発リスクを有意に減少させる事ができます。従来、奇異性塞栓の原因となる卵円孔閉鎖に対する治療はなく、新しく適応となった低侵襲な治療法です。使用するデバイス(PFOオクルーダー)はMRIに対応しており、治療後もMRI撮影は可能です。
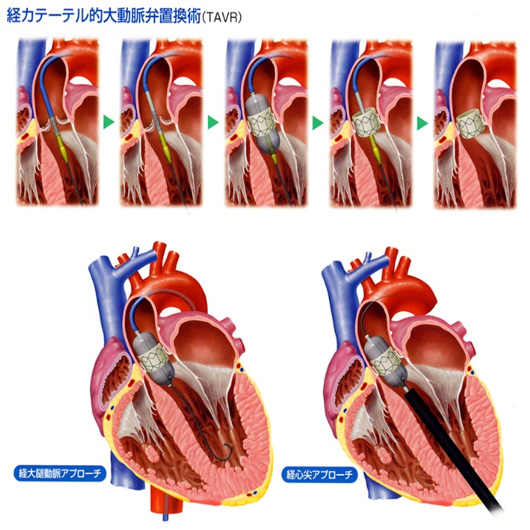
大動脈弁狭窄症に対する経カテーテル大動脈弁植え込み術(TAVI)
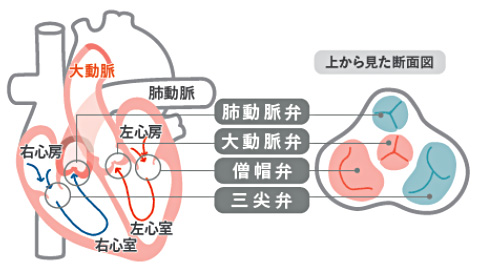
大動脈弁狭窄症とは
病態
心臓にある4つの弁は、血液の流れを一方向に維持する役割を果たします。この心臓弁の働きが悪くなった状態を「心臓弁膜症」といいます。心臓弁膜症は、弁に障害が起き、本来の役割を果たせなくなった状態をいいます。主に、弁の開きが不完全なため血液の流れが妨げられる狭窄と、弁の閉じ方が不完全なため血液が逆流してしまう閉鎖不全に分類されます。「大動脈弁狭窄症」はこの「心臓弁膜症」の一種類です。大動脈弁狭窄症では、全身に血液を送る左心室の出口が狭くなってしまうため、労作時におこる狭心痛、脳への血流減少による失神、心不全による息切れや夜間の呼吸困難など、左心に特徴的な症状があらわれ、心不全の原因となります。
画像提供:Edwards
自覚症状
心臓弁膜症には特有の症状は少なく、加齢に伴う体の変化と似ています。そのため、「年だから」と病気を見落としがちです。自覚症状としては、息切れや胸の痛み、足の浮腫み、動悸、労作時の倦怠感、失神などです。始めは症状を伴わず進行します。進行すると、狭心症のように胸が痛くなったり、失神したり、心不全になるなどの症状を呈するようになります。心不全を起こすと心臓のポンプ障害を来し、その結果として、疲れやすい、軽い労作で息苦しさを感じる、足がむくむ、横になると呼吸が苦しくなるなどの症状が出現します。
予後
一般に大動脈弁狭窄症は予後が不良です。大動脈弁狭窄症の自然歴では、重症な自覚症状が出現してから突然死などで死亡するまでの期間は短く、心不全では2年、失神では3年、狭心症では5年で亡くなると言われています。

Ross J Jr,et al. Circulation. 1968; 38: 61-67.
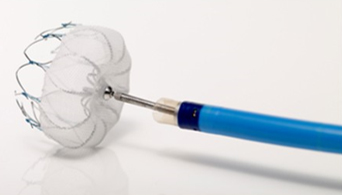
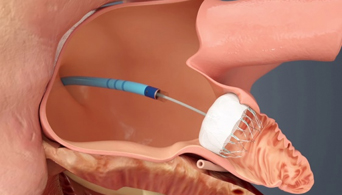
経カテーテル的大動脈弁植え込み術(TAVI)について
方法(手技)
従来行われてきた外科的に人工心肺を使用した開胸下での弁置換手術と異なり、TAVIは開胸せずに局所麻酔または全身麻酔下に、折り畳まれたバルーン(風船)と生体弁が装着されたカテーテルを、太腿の付け根などから動脈に挿入し、大動脈弁の場所まで持って行きます。ここで、まずバルーンを膨らませ、次いで生体弁を膨らませて留置します。こうすると、留置された生体弁が、狭窄している自己弁に代わって正常な弁機能を果たします。
画像提供:Edwards
適応基準
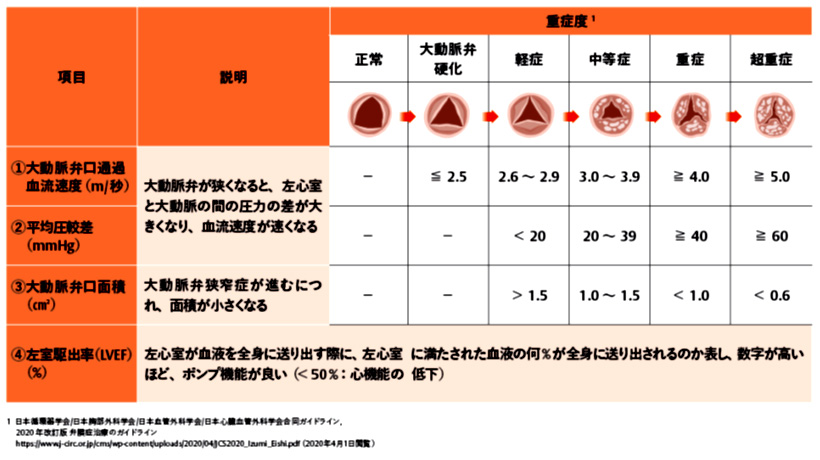
TAVIは重症大動脈弁狭窄症に対する治療になります。下記に示すように重症度を諸検査で評価し、総合的に治療の適応を判断します。
低侵襲(体を傷つけにくい)という点では有効な治療法ですが、カテーテルで置き換える弁が外科的に埋める弁と比較して長持ちするかどうかの十分なデータがないため、外科手術に耐えがたい超高齢者や、さまざまな理由で外科手術が困難な患者さんが主な対象です。特に若い患者さんには、TAVIではなく、しっかりとした外科手術で弁を置き換えることをお勧めします。
画像提供:Edwards
予想される入院期間
約1週間から10日前後です。開胸を伴わない低侵襲治療ですので、術後長期間の安静の必要はなくリハビリもすぐに開始します。ただし、ご高齢で直接ご自宅への退院が不安な方や薬剤調整などが必要な方は、近隣の病院と連携して転院などの調整も行います。
従来の治療法との比較
TAVIは低侵襲治療で、人工心肺を使用した開胸手術と異なり、患者様の体への負担が少なく入院期間も短いのが特徴です。現在のところ、治療の対象は、高齢のために体力が低下している患者様や、合併する他の疾患などでリスクがある患者様など、外科的手術が困難な患者様が対象になります。当院では、弁膜症の診断を行う心臓血管内科医師、心臓外科手術の専門医師、カテーテル治療の専門医師、心臓超音波の専門医師、麻酔科医師及び看護師やリハビリスタッフ、臨床工学技士など多職種間で個々の患者さんの病状や治療方針を相談・検討し、患者様にとって最も適切な治療方法をチームで決定するハートチーム医療を採用しております。
<対象となる患者さんの例>
- ご高齢の方(80歳以上)
- 胸部(冠動脈バイパス手術を含む)の手術既往のある方
- 慢性閉塞性肺疾患など肺機能が著しく低下した方
- 他院で外科手術が困難と判断された方(高齢や虚弱などを理由に)
など
心房細動に伴う左房内血栓予防に対する左心耳閉鎖(WATCHMAN™)
心房細動による心原性脳塞栓症とは
病態
心房細動は、心房が1分間に600回程度でほとんど震えているだけの状態になり、脈が速くなり全くバラバラの脈になってしまう不整脈です。
心房細動に関する大きな2つの問題点として、頻脈による心不全(頻脈誘発性心筋症)および心原性脳塞栓症があげられます。心房細動患者さんは心房細動がない方と比較して、心不全リスクが4倍、脳梗塞リスクが5倍になることが報告されております。
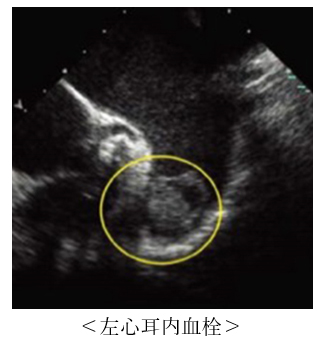
心房細動になると心房が震えているだけの状態になり、血液がよどんでしまうことで左心房内に血栓ができてしまい、それが飛んで行って脳血管を詰めてしまうのが心原性脳塞栓症です。
心房細動に伴う左房内血栓の90%は、左心耳に出来ると報告されております。
画像提供:Boston Scientific
自覚症状
心原性脳塞栓症による自覚症状は、脳梗塞の大きさによって様々ですが、言葉が出にくくなったり(失語・呂律障害)、手足の麻痺が出たりする以外に、重症であれば意識障害が生じたり、脳ヘルニアなどで致命的になったりする場合もあります。
予後
心房細動による心原性脳塞栓症は、他の病型の脳梗塞と比較して重症であり、発症1年後の死亡率が約50%であることが報告されております。また、意識障害等の重大な後遺症を残すことで寝たきりの原因となったり、認知症の原因となったりすることも報告されており、何よりも予防が大切であると考えられます。
経皮的左心耳閉鎖術(WATCHMAN™留置術)について
方法(手技)
心房細動による脳梗塞予防として、以前から抗凝固薬内服が広く行われており、抗凝固薬内服により脳梗塞発症率は6~7割減少することが証明されております。しかし、抗凝固薬の最も重要な副作用として出血があげられます。胃や腸からの消化管出血、脳出血が主なものでいずれも致命的になることがあります。抗凝固薬により致死的な出血が生じる場合には、血栓塞栓症のリスクはあるものの、抗凝固薬の内服を中止せざるを得ません。
そのような出血リスクが高くて抗凝固薬の内服継続が難しい血栓塞栓症リスクもある心房細動患者さんの抗凝固薬の代替治療として、これまでは、外科的に開胸して左心耳を切除する手術(左心耳切除術)やしばって閉鎖する手術(左心耳縫縮術)しかありませんでした。
最近、経カテーテル的に専用のデバイス(WATCHMAN™)を使用して左心耳を閉鎖する手術(経皮的左心耳閉鎖術)が登場しました(2019年9月に保険償還)。
2021年3月に鹿児島大学病院も『手術施行施設』として日本循環器学会から認定されました。
経皮的左心耳閉鎖術の実際の流れについて
手術時間:2~3時間程度となります。
術中は、左心耳のサイズ評価および左心耳閉鎖デバイスの位置の評価のため、経食道心エコーで左心耳の評価を継続して行なう必要がありますので、全身麻酔下の手術となります。
右足の付け根の静脈(大腿静脈)から左心耳閉鎖デバイス用の専用シース(管)を挿入します。
心腔内エコーを見ながら、心房間に小さな穴を開けてシースを左心房に入れます(心房中隔穿刺法)。
シースを通して、左心耳閉鎖デバイスを経食道心エコーや造影で評価しながら左心耳入口部に留置します。
左心耳閉鎖デバイスの留置部位の確認を厳重に行ない、手技終了となります。
シースを抜いて、2針の糸で縫合した後、手で押さえて止血します。穿刺部に重しをのせて圧迫して病室へ戻ります。
病室に戻って、8時間の安静が必要です。
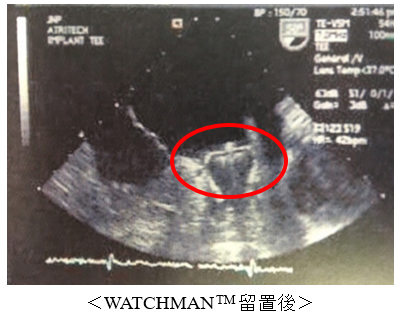
画像提供:Boston Scientific
適応基準
血栓塞栓症のリスクが高い心房細動患者さんのうち、大出血を起こしたことがあったり、抗血小板薬と抗凝固薬の長期併用が必要であったりして、出血の危険性が高く抗凝固薬を継続して内服して頂くことが難しい患者さんが良い適応となります。
予想される入院期間
経皮的左心耳閉鎖術の場合の入院期間は1週間程度となります。
これまでの開心術による外科的な左心耳切除術/左心耳縫縮術の場合は、2~3週間程度の入院期間になりますので、かなり入院期間は短縮されることになります。
従来の治療法との比較
抗凝固薬を中止しても脳梗塞の頻度が抗凝固薬内服継続の場合と同等であり、抗凝固薬内服継続に伴う出血性副作用が減少するというのが、この治療の最大のメリットになります。
術後の内服等について
「抗血栓薬について」
| 術後45日間 | 抗凝固薬(ワルファリン)と抗血小板薬(アスピリン)の併用 |
|---|---|
 |
|
| 外来受診 | 経食道心エコーにてデバイスへの血栓付着なければ、抗凝固薬を中止し、抗血小板薬を2剤に変更 |
 |
|
| 6ヵ月後 | 抗血小板薬1剤へ減量し、その後は終生継続 |
現在、心房細動に対する抗凝固薬を内服中で、出血の懸念から内服継続に不安をお持ちの患者さんがおられましたら、外来にて経皮的左心耳閉鎖術について説明させて頂きますので、是非御相談頂けましたら幸いです。
© 2021 Boston Scientific Corporation. All rights reserved.
僧帽弁閉鎖不全症に対する経皮的僧帽弁形成術(MitraClip®)
僧帽弁閉鎖不全症とは
病態
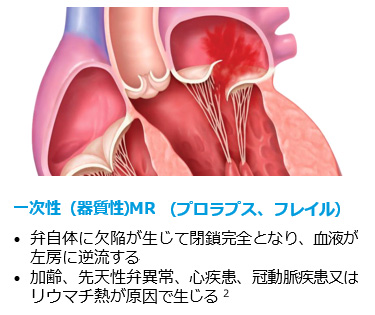
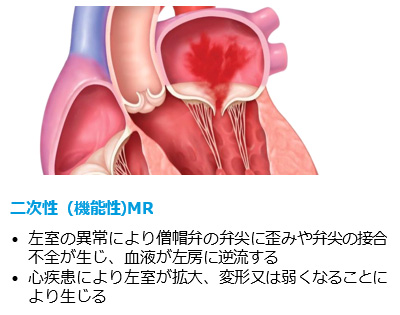
心臓にある4つの弁は、血液の流れを一方向に維持する役割を果たします。この心臓弁の働きが悪くなった状態を「心臓弁膜症」といいます。心臓弁膜症は、弁に障害が起き、本来の役割を果たせなくなった状態をいいます。主に、弁の開きが不完全なため血液の流れが妨げられる狭窄と、弁の閉じ方が不完全なため血液が逆流してしまう閉鎖不全に分類されます。僧帽弁閉鎖不全症(MR)は、左心房と左心室の間にある僧帽弁の不十分な閉鎖によって血流が左心房へ逆流する事で発生します。原因として、一次性、二次性があり、弁そのものに原因がある器質性MRと心臓機能事態に問題が起こった結果として引き起こされる機能性MRがあります。心不全患者の5人に1人は中等度~高度機能性MRまたは高度機能性MRを有するという報告もあります。
画像提供:Abbott社
自覚症状
初期は無症状で経過しますが、進行して心臓や肺に負担が生じると、息切れや浮腫みなど心不全症状が生じます。また、左心房への負荷がかかることから、脈が不規則になる心房細動(脳梗塞などの塞栓症を引き起こしやすい)という不整脈が生じやすくなります。
予後
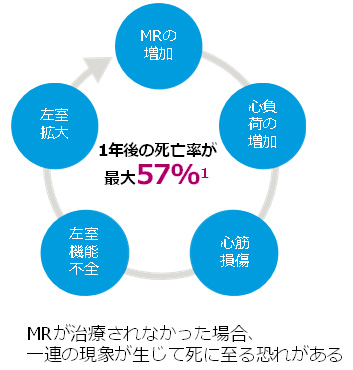
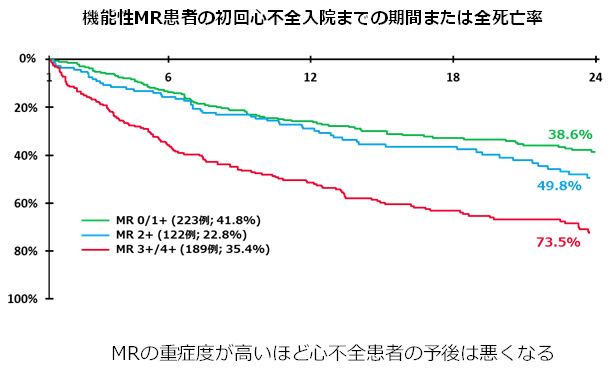
僧帽弁閉鎖不全症(MR)は重症度が高いほど予後は不良です。原因にもよりますが、放置することで様々な現象が生じ、心不全の悪化を来して死に至ることがあります。
画像提供:Abbott社
経皮的僧帽弁接合不全修復術transcatheter mitral valve repair; TMVrについて
方法(手技)
従来行われてきた外科的に人工心肺を使用した開胸を伴う手術と異なり、全身麻酔下で行うものの大腿の付け根から挿入したカテーテルで行う治療です。TMVrとは、足の付け根の静脈からカテーテルを用いて、MitraClip®(マイトラクリップ)を心臓に到達させて、MitraClip®(マイトラクリップ)で弁を掴み、引き合わせることにより、逆流する血流量を減らす治療で、2018年4月より、国内で保険適用となった治療法です。
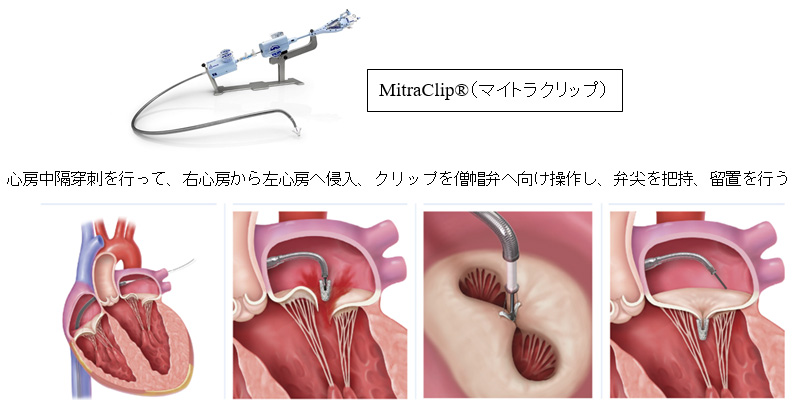
画像提供:Abbott社
適応基準
僧帽弁閉鎖不全症には4通りの治療があります。
① 保存的内科治療 ② 外科的僧帽弁置換術 ③ 外科的僧帽弁形成術 ④ 経カテーテル的僧帽弁接合不全修復術
このうち、④の経カテーテル的僧帽弁接合不全修復術は、
1) 左心室駆出率20%以上 2) 症候性の高度僧帽弁閉鎖不全 3 )外科的開心術が困難な場合
の条件を満たす症例が対象です。
ただし、以下の場合は除きます
- 本邦のガイドラインに準じた至適薬物療法が十分に行われていない機能性僧帽弁閉鎖不全患者さん
- 急性憎悪、強心薬(カテコラミン)依存患者さん
- 補助循環を使用している患者さん
僧帽弁閉鎖不全症の治療の基本は外科手術であるため、ただ単に「外科手術が嫌だ」と言う理由では治療を受ける事が出来ません。心臓血管内科と心臓血管外科を中心としたハートチームにより、僧帽弁閉鎖不全症の治療方針を決定しています。
予想される入院期間
手技に伴う入院期間は約5~7日間を予定していますが、外科的治療介入が困難な患者様への治療になるため、病状によっては診断及び心不全管理・薬剤管理のためさらに延長になる可能性もあります。
従来の治療法との比較
経カテーテル的僧帽弁接合不全修復術は低侵襲治療で、人工心肺を使用した開胸手術と異なり、患者様の体への負担が少なく入院期間も短いのが特徴です。現在のところ、治療の対象は、高齢のために体力が低下している患者様や、合併する他の疾患などでリスクがある患者様など、外科的手術が困難な患者様が対象になります。当院では、弁膜症の診断を行う心臓血管内科医師、心臓外科手術の専門医師、カテーテル治療の専門医師、心臓超音波の専門医師、麻酔科医師及び看護師やリハビリスタッフ、臨床工学技士など多職種間で個々の患者さんの病状や治療方針を相談・検討し、患者様にとって最も適切な治療方法をチームで決定するハートチーム医療を採用しております。
小切開低侵襲心臓手術(MICS)
方法(手技)
MICSとはminimally invasive cardiac surgeryの略で、低侵襲(minimally invasive)な心臓手術(cardiac surgery)という意味です。小切開心臓手術、ポートアクセス手術とも呼ばれています。
一般的な心臓手術では胸骨を大きく縦に切開する胸骨正中切開を行います。しかし胸骨正中切開は胸骨を全切開するため、胸の真ん中に20cm以上の長い傷がつくだけでなく、退院までの日数、また日常生活や社会復帰までに時間を要します。
一方でMICSは小切開で心臓手術を行います。一般的には胸骨の第四肋間に沿って5~6cm切開します。切開創が小さいため早期の回復が可能になり、患者さんへの負担を軽減することができます。
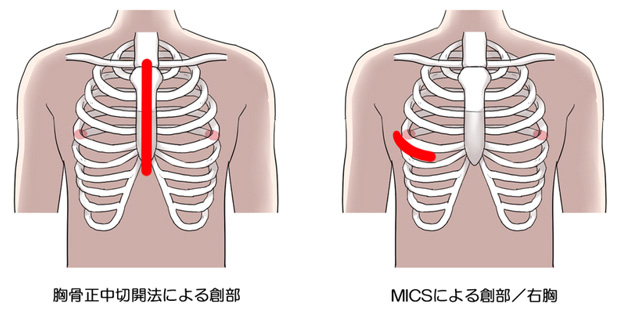
小切開低侵襲心臓手術(MICS)について
方法(手技)
MICSでは小さい切開創から特殊な器具を挿入して手術をします。手術創が小さく手術の視野(術野)が狭いことから、一般的な手術と比較すると格段に難しくなります。そのためMICSを行うには手術技術、豊富なMICSの経験、そして手術チームの連携が重要です。
MICSは「低侵襲な心臓手術」と訳されますが、厳密には小切開の心臓手術といえます。そのためMICSの中には胸骨を切開する手術も含まれます。
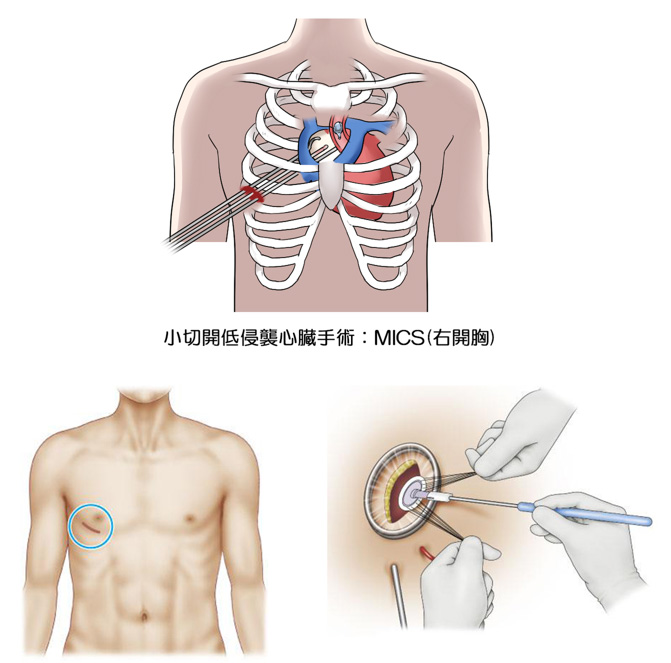

適応基準
MICSは主に下記の病気を対象とします。
- 僧帽弁閉鎖不全症
- 心房中隔欠損症
- 狭心症
- 心筋梗塞
- 大動脈弁閉鎖不全症
- 大動脈弁狭窄症
- 粘液腫などの心臓腫瘍の一部 など
さらに、僧帽弁手術では手術支援ロボットdaVinciXi(ダヴィンチXi)を使用した一層体の負担を小さくするロボット心臓手術を今後行う予定です。
また狭心症に代表される冠状動脈疾患に対しては、人工心肺を使用しない心拍動下冠状動脈バイパス術を行っております。
予想される入院期間
MICSでは、第4肋間に沿って切開する場合が多く、胸骨を切離しません。胸骨正中切開と比べると術後の運動制限がなく早期にリハビリテーションを開始できるため、早期回復につながります。
一般的な心臓手術の入院期間は、術後最短でも2週間、長ければ1か月程度を要しますが、MICS施行後の入院期間は約7日~10日程度です。一般的な心臓手術に比べるとMICS後の入院期間は短いです。症例にもよりますが、MICSでは術後約1週間で退院、デスクワークであれば約3週間で社会復帰が可能です。
従来の治療法との比較
<手術創が小さい、目立たない>
MICSは小切開で行うため、手術後の傷あとが小さくなります。また胸骨の第四肋間に沿って切開する場合には、胸骨に沿って切開する胸骨正中切開に比べると傷あとが目立ちにくいです。
<出血量が少ない>
手術創が小さいため、手術中の出血量や輸血量が少なく、患者さんの体への負担も少なく済みます。
<術後の運動制限が少ない>
胸骨正中切開の場合、切開した胸骨の接合に3か月程度かかるため、回復するまで運動に制限がかかります。また、自動車の運転もしばらくのあいだ禁止されるため、生活の主な交通手段が自動車の方はそのような運動制限が大きな支障となります。一方、MICS手術では胸骨を大きく切開することがないためこうした運動制限は少ないです。
<胸骨感染のリスクがない(胸骨を切開しない場合)>
胸骨正中切開では胸骨を切開するため、胸骨の感染から縦隔炎(縦隔とは左右の肺と胸椎、胸骨に囲まれたスペースで心臓も含まれる)を発生するリスクがあります。胸骨感染を引き起こしてしまうと、その治療のために入院期間が長くなってしまいます。MICSによって胸骨を切開しない手術をすれば、胸骨感染のリスクはないと考えられます。
<術後における心房細動の新規発症リスクが低い>
メカニズムは明らかになっていませんが、MICSでは胸骨正中切開よりも術後における心房細動の新規発症リスクが低いことが報告されています。心房細動を発症してしまうと入院期間が長期化してしまうため、そのリスクが低いことはMICSの利点です。
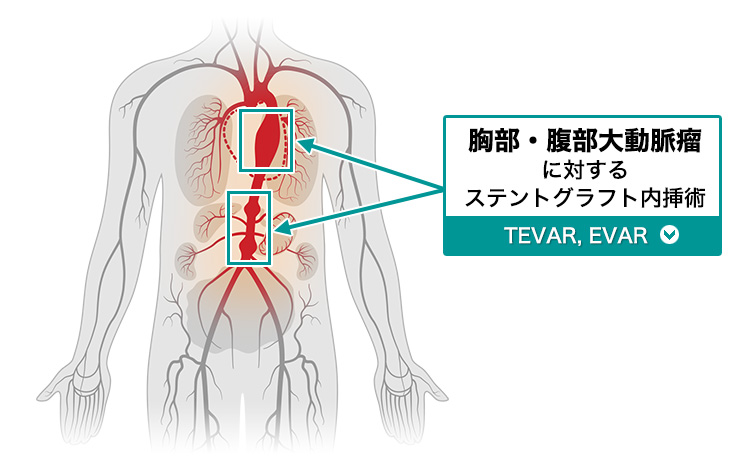
胸部・腹部大動脈瘤に対するステントグラフト内挿術(TEVAR,EVAR)
大動脈瘤/大動脈解離とは
病態
大動脈は心臓から出た血液を全身に運ぶパイプの役割をしています。心臓から横隔膜までを胸部大動脈、横隔膜から下の部分を腹部大動脈といいます。
心臓から身体へと大量の血液を送るため、大動脈の中には高い圧力(血圧)がかかっています。そのため動脈硬化などで弱くなった部分があると、血管の壁が薄くなって風船のように大きく膨らんでくる病気が大動脈瘤です。治療しないまま放置すると生命に関わる破裂をきたす危険性があります。通常の大動脈の直径は胸部で30mm、腹部で20mmですが、これが1.5倍(胸部で45mm、腹部で30mm)以上の直径まで拡張したものを大動脈瘤と呼びます。大動脈瘤は、その形状により、紡錘状もしくは嚢状動脈瘤と分類されます。
大動脈瘤の原因は、動脈硬化によるものが最も多いといわれています(約8割)。大動脈炎症候群、ベーチェット病など膠原病等の全身の炎症性疾患、マルファン症候群などの遺伝的要因、細菌感染あるいは外傷などでも動脈瘤ができる場合があります。
大動脈解離とは、大動脈の血管壁になんらかの理由で亀裂が入り、そこから血管壁の中に血液が流れ込んで、本来の血液の流れ道とは別の、もうひとつの流れ道ができた状態です。
大動脈の血管壁は、内膜・中膜・外膜の三層構造になっています。内膜が裂けると、その裂け目から血液が中膜に流れ込み、中膜が膨らみます。大動脈から血管外に出血すると致命的です。また大動脈は様々な臓器に血液を送るために、枝分かれをしていますが、そうした分岐部血管に解離が及ぶと、その先の臓器に血が流れにくくなってしまいます。
自覚症状
多くの場合、大動脈瘤には自覚症状がなく、破裂するまで気づきにくいと言われます。
定期健診や他の病気のために行ったCT検査や超音波検査で偶然発見されることがほとんどです。瘤によって周囲組織が圧迫されれば、胸部であれば、咳、嚥下痛、嚥下困難、消化管の通過障害、嗄声や血痰、などが出ることがあります。腹部であれば、おヘソの周辺に拍動性の腫瘤を触知したり、腹痛、腹部不快感を自覚することがあります。ひとたび、破裂すれば、激烈な痛みを生じ、出血によりショックに陥り致命的となります。
予後
胸部大動脈瘤は、多くの場合は無症状であり、健診や他の疾患の精査中に偶然発見されます。破裂の危険因子は、下行・腹部大動脈径、高齢、疼痛、慢性閉塞性肺疾患、などとされています。
心血管イベント発生率は、胸部大動脈の瘤径が50~60mmで年間6.5%、 60mm以上で年間15.6%と報告されています。
(2020年改訂版大動脈瘤・大動脈解離診療ガイドラインより引用)
ステントグラフト内挿術(TEVAR/EVAR)について
方法(手技)
【大動脈瘤に対するステントグラフト治療】
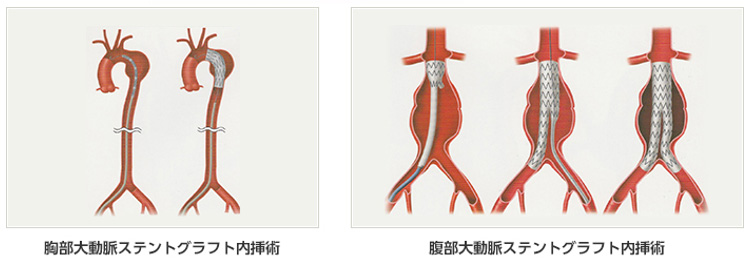
従来からある外科的な開胸もしくは開腹による人工血管置換術と、低侵襲治療であるステントグラフト内挿術(血管内治療)があります。ステントグラフトを留置する部位により、胸部であればTEVAR(thoracic endovascular aortic repair)、腹部であればEVAR(endovascular aortic repair)と呼ばれます。
ステントグラフト内挿術(血管内治療)というのは、大動脈瘤を「切らずに治す」方法で、これは足の付け根の動脈から細い管を入れ、その中をステントグラフトと呼ばれる折り畳まれた特殊な人工血管を通して動脈瘤の部位で広げる治療です。
最近では適応を拡大するために、ステントグラフト治療とバイパス手術を組み合わせた“ハイブリッド手術”も行っております。
【大動脈解離に対するステントグラフト治療】
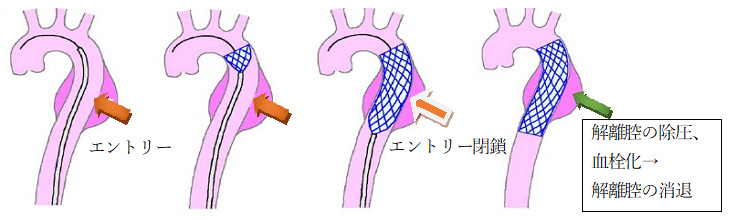
留置したステントグラフトは、血圧によって広がって血管内壁に張り付けられるので、人工血管置換術のように直接縫いつけなくても自然に固定されます。ステントグラフトにより内膜の裂け目(エントリー)に蓋をし、偽腔(解離腔)内部への血流が無くなり、偽腔の内圧が低下して偽腔の瘤化を防止できる可能性があります。遠隔期に大動脈解離した部分が瘤化しなければ、破裂の危険性がなくなります。このように、ステントグラフトによる治療では胸部を切開する必要がなく、切開部を極めて小さくすることができ、患者さんの身体にかかる負担は少なくなります。
適応基準
手術が必要かどうかの判断にまず瘤の大きさが重要です。紡錘状瘤の場合、胸部では55-60mm以上、腹部では45-50mm以上、腸骨動脈では35-40mm以上、というのがだいたいの目安になります。大きければ大きいほど大動脈の壁にかかる張力が大きく、破裂しやすいという統計的な根拠があります。また急速に大きくなっているものも手術が必要です。
嚢状瘤は小さくても拡大傾向があれば手術が必要です。またすべての仮性瘤(ほとんど嚢状瘤です)は手術が必要と判断されます。切迫破裂は、緊急手術の適応となります。破裂したら、8-9割死亡し手術以外に助かる道はありません。
ステント治療は、人工血管置換術を行うには手術の危険性が高いと思われる患者様に対して、積極的に行っております。
大動脈解離については、特に、早期のB型大動脈解離において、ステントグラフトにより内膜の裂け目(エントリー)に蓋をすることにより、偽腔の瘤化を防止できる症例や破裂の危険性の低下が期待できると判断した症例に対して行います。
予想される入院期間
手術翌日から食事を摂り術後数日から1週間前後で退院を迎えます。
従来の治療法との比較
2000年以降欧米で広く普及した治療法で、2007年以降日本にも導入され(保険で認められるようになり)、さまざまな企業が特徴あるステントグラフトを作成し、臨床で使用されています。
この治療は、開胸、人工心肺、あるいは開腹を必要とせず、体に負担のかかる手技を用いずとも、動脈瘤を治療できることが利点です。低侵襲であることから、合併症のリスクが低い、術中の失血量が少ない、術後の集中治療室滞在時間が少ない(または不要)、人工血管置換術に比べて回復が早く、入院期間が短いと言われています。肺機能が悪くて、開胸手術ができない、これまで開腹手術を数回経験している、あるいは高齢の患者さんなど、体に負担のかからない手術が好ましい患者さんがよい適応になるかと思われます。最近では大動脈瘤だけではなく大動脈解離の一部のタイプ(B型大動脈解離)にもステントグラフト内挿術(血管内治療)が用いられるようになりました。さらに足の付け根の切開も行わずに経皮的に行う低侵襲な治療方法も取り入れています。
しかし、全ての患者様にステント治療を選択できるわけではなく、新しい治療法なので、遠隔期の成績がまだ分からないという問題があり、術前に十分な検討を行い、治療の適応を判断いたします。